Soporte vital básico

El soporte vital básico (SVB) o reanimación cardiopulmonar básica (RCPB) es un nivel de atención indicado para los pacientes con enfermedades o lesiones que amenazan la vida, aplicados hasta que el paciente reciba atención médica completa. Puede suministrarse por personal médico capacitado, incluyendo técnicos en emergencias sanitarias y por personas que hayan recibido formación sobre el SVB. Por lo general el SVB se utiliza en situaciones de emergencia prehospitalarias y puede suministrarse sin equipos médicos.
Muchos países tienen directrices sobre cómo proporcionar el soporte vital básico que son formuladas por organismos profesionales médicos en esos países. Las directrices describen algoritmos para el abordaje de una serie de trastornos, incluyendo la parada cardiorrespiratoria, asfixia y ahogamientos.
El SVB no suele incluir el uso de fármacos o maniobras invasivas y puede ser contrastado con la prestación del soporte vital avanzado (SVA). La mayoría de los ciudadanos legos (no profesional de salud) pueden dominar las habilidades del SVB después de asistir a un curso breve. Por lo general, la Cruz Roja, los bomberos, policías y Protección Civil son quienes deben ser certificados en el SVB. Estas medidas son inmensamente útiles para muchas otras profesiones, tales como los empleados de escuelas infantiles, profesores y personal de seguridad o aerolíneas.[2]
La incidencia del paro cardíaco oscila del 0,4–2% del total de los pacientes hospitalizados. En España, extrapolando las cifras descritas en otros países de muertes por parada cardiorrespiratoria (PCR) solo hospitalarias y subsidiarias de reanimación y teniendo en cuenta el número de ingresos hospitalarios anuales (5.100.930 pacientes según los datos del 2005 del Ministerio de Sanidad y Consumo), podría estimarse que supera la cifra de 19.000 al año. La magnitud del problema desde el punto de vista de la salud pública es tal, que el número de muertos asociados supera ampliamente al generado por los accidentes de tráfico.[3]
La probabilidad de sobrevivirá una parada cardiorrespiratoria es baja. Se realizan pocos intentos de reanimación antes de la llegada de la ambulancia. Un ritmo desfibrilable, edades inferiores a 65 años, el inicio precoz de la reanimación y la localización fuera del domicilio se asocian a mayor supervivencia. Deben crearse estrategias dirigidas a disminuir los intervalos de respuesta e instruirá la población en reanimación básica.[4]
Definición de RCP Básica en Pediatría
[editar]La RCPB es el conjunto de maniobras que permiten identificar si un niño está en PCR, y realizar una sustitución de las funciones respiratoria y circulatoria, sin ningún equipamiento específico, hasta que la víctima pueda recibir un tratamiento más cualificado. La RCP básica hay que iniciarla lo antes posible (primeros 4 minutos posterior a la parada). Su objetivo fundamental es conseguir la oxigenación de emergencia para la protección del SNC y otros órganos vitales.[5]
La RCPB instrumentalizada es aquella en la que se utilizan dispositivos de barrera o en la que se realiza ventilación con bolsa autoinflable y mascarilla facial. Es un tipo de RCP que debería ser conocida por grupos específicos de población general. La desfibrilación semiautomática (DESA), debe incorporarse en la formación de la RCP básica a la población general.[6]
Cadena de supervivencia
[editar]La Cadena de Supervivencia es el conjunto de acciones -sucesivas y coordinadas- que permite salvar la vida (y mejorar la calidad de la sobrevida) de la persona que es víctima de una emergencia cardiorrespiratoria. Para que esta cadena sea eficaz, se requiere de eslabones sólidos (acciones adecuadas) unidos con firmeza (acciones inmediatas y bien coordinadas). Como se detalla más adelante, la Cadena de Supervivencia del adulto (¨llame primero¨) es diferente a la del niño (¨llame rápido¨), pero en ambos casos la Reanimación Cardiopulmonar es un eslabón fundamental.

La necesidad de optar por el enfoque ¨llame primero¨ o ¨llame rápido¨ es aplicable únicamente si usted está solo. Por supuesto, si hay 2 o más personas presentes, una debe llamar al Servicio de Emergencias Médicas y la otra persona debe iniciar la RCP.
La Cadena de Supervivencia en el adulto (mayores de 8 años)
[editar]En el adulto, la mayoría de los paros cardiorrespiratorios súbitos no traumáticos son de origen cardíaco y el ritmo cardíaco más común es la fibrilación ventricular. La única forma de transformar este ritmo potencialmente letal en un ritmo normal es a través de la desfibrilación precoz. Por ello, la cadena de supervivencia del adulto pone el acento en la desfibrilación inmediata ("llame primero") e incluye 5 eslabones:
- Llamar: Reconocimiento inmediato del paro cardíaco y pedir ayuda al Servicio de Emergencias
- Reanimar: Reanimación Cardiopulmonar (RCP) precoz con énfasis en las compresiones torácicas
- Desfibrilar: Aplicar rápidamente el Desfibrilador Externo Automático (DEA)
- Tratar: Otorgando Apoyo Vital Avanzado efectivo
- Monitorizar: Cuidados integrados post-paro cardiaco.
La Cadena de Supervivencia en el niño (menores de 8 años)
[editar]La Cadena de Supervivencia, en el área pediátrica, se basa en la estrategia del funcionamiento protocolizado y secuencial (“en cadena”), en la que el primer agente (eslabón) es el ciudadano testigo de la PCR, que debe iniciar inmediatamente la RCPB y avisar a los sistemas de emergencias médicas; éstos realizarán la reanimación avanzada in situ y trasladarán al paciente al centro hospitalario, donde, si es preciso, se continuará con la RCP y se aplicarán las medidas de estabilización y cuidados intensivos posreanimación. La atención al individuo que sufre una PCR es responsabilidad de todos y sólo con la colaboración y coordinación de todos los “eslabones” (RCPB, RCPA extrahospitalaria, RCPA hospitalaria y cuidados intensivos) puede lograrse una mejoría en la supervivencia.[7]
La etiología del paro cardiorrespiratorio en lactantes y niños se produce, la mayoría de las veces, por insuficiencia respiratoria progresiva o por shock. El paro respiratorio (apnea) a menudo precede al paro cardiaco.[8] Por ello, se pone el acento en la RCP inmediata ("llame rápido" tras 2 minutos de RCP). La cadena de supervivencia pediátrica incluye 5 eslabones:
- Prevenir: Las lesiones o el paro cardiorrespiratorio
- Reanimar: Reanimación Cardiopulmonar (RCP) precoz
- Llamar: pedir ayuda al Servicio de Emergencias tras 2 minutos de RCP
- Tratar: Otorgando Apoyo Vital Avanzado efectivo
- Monitorizar: Cuidados integrados post-paro cardiaco.

Secuencia en la RCP básica
[editar]- Primero. Conseguir la seguridad del reanimador y del niño/adulto. Es esencial la seguridad del reanimador y la víctima, pero solo se debe movilizar al niño/adulto si se encuentra en un lugar peligroso (para el accidentado y/o el reanimador) o si su situación o posición no son adecuadas en caso de precisar RCP.[6]
- Segundo. Evaluar la gravedad de la situación de la emergencia:
- Valoración del nivel de conciencia.
- Valoración de la existencia de ventilación adecuada.
- Valoración de la existencia de circulación sanguínea.
Valoración del nivel de conciencia
[editar]Sacudir suavemente los hombros de la víctima mientras se pregunta en voz alta: ¿Se encuentra usted bien?
1. Si responde verbalmente o con movimientos:
- No mover a la víctima, salvo que la posición en la que está comprometa su seguridad.
- Valorar estado general e iniciar si es preciso las actuaciones específicas (taponar hemorragias, observar peligros, evitar el enfriamiento por contacto directo con el suelo, etc.)
- Solicitar ayuda especializada lo antes posible.
- Revaluar de manera regular mientras llega la ayuda.
2. Si no responde:
- Gritar pidiendo ayuda a las personas más cercanas.
- Realizar la apertura de la vía aérea mediante maniobra de elevación mandibular que permita la elevación secundaria de la lengua y por tanto la permeabilidad de las vías aéreas en bucofaringe y nasofaringe (con la víctima en decúbito supino, inclinar la cabeza ligeramente hacia atrás y elevar la mandíbula sujetando el mentón, maniobra llamada de frente-mentón). Si se sospecha lesión traumática, se realizará la tracción de la mandíbula hacia arriba con la boca abierta, fijando la cabeza con la otra mano. Dejar expéditas las vías aéreas retirando cualquier cuerpo extraño que se visualice en boca u orofaringe, incluidas prótesis dentales móviles.
Valoración de la ventilación
[editar]Escuchar si la víctima respira, sentir el aliento o el movimiento del tórax, ver los movimientos del tórax. Todo ello por espacio de no menos de 10 segundos antes de presumir que la respiración está ausente.
- Si respira normalmente, y no ha habido un traumatismo que lo contraindique, situar a la víctima en posición lateral de seguridad (decúbito lateral con extremidad superior del mismo lado flexionada a modo de almohada y extremidad inferior contraria semiflexionada hacia delante). Solicitar ayuda especializada lo antes posible, mientras esta llega vigilar que la víctima sigue respirando normalmente.
- Si no respira o la respiración es dificultosa o ineficaz se debe proceder a realizar ventilación manual, mandar a alguien a pedir ayuda. Antes de darle ventilación manual, mirar que la vía aérea sea permeable
Comprobar si existe pulso carotídeo
[editar]Si no se evidencia pulso tras palpación de no menos de 5 segundos o no existen otros signos de circulación eficaz, se iniciarán maniobras de reanimación cardiopulmonar.
Maniobras de reanimación cardiopulmonar
[editar]- Ventilación manual:
Realizar la maniobra frente-mentón. Si se sospecha lesión traumática del cráneo o la columna, efectuar maniobra de tracción mandibular. Hacer una inspiración profunda e insuflar el aire por la boca, la nariz de la víctima, o el estoma en caso de personas traqueotomizadas. Comprobar que el tórax de la víctima se eleva con las insuflaciones lentas y desciende tras dejar su boca u orificio por el que se insufla libre. Deberemos intentar conseguir dos insuflaciones efectivas, si ello no es posible, revisar la boca y orofaringe de la víctima en busca de cuerpos extraños, y la maniobra de apertura de vías aéreas que estamos empleando. Una frecuencia adecuada podría ser la de 10 insuflaciones de aire espirado en aproximadamente un minuto, tras las que deberá revalorarse signos de circulación, si no los hay o tenemos dudas iniciar masaje cardíaco.
- Compresión torácica
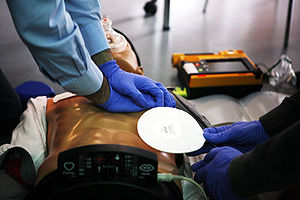
Las compresiones torácicas efectivas hacen que la sangre circule hacia los órganos vitales como el corazón y el cerebro durante la RCP y cuanto mejor sea la técnica de compresión sobre el tórax, mayor será el flujo sanguíneo que se produce. Para que éstas sean efectivas los reanimadores comprimen con firmeza y rapidez, a razón de, al menos, 100 veces por minuto para todas las víctimas, excepto los recién nacidos.[10] La víctima debe estar acostado sobre una superficie firme y el reanimador situado a un lado del sujeto.
Palpar el reborde costal del esternón hasta identificar la apófisis xifoides. A unos dos o tres centímetros por encima de la misma y siempre situados sobre el tercio distal del esternón, tendremos el punto que nos servirá de referencia para situar el talón de la mano derecha. Según últimas recomendaciones (2005), se colocan las manos en el centro del pecho de la víctima, en lugar de perder más tiempo en utilizar el método de "el borde de las costillas". Situar la mano izquierda encima de la derecha, entrelazar los dedos y sin que estos toquen el tórax, efectuar presiones manteniendo los brazos extendidos de manera perpendicular al tronco de la víctima. Las compresiones deben hacer que el pecho se hunda 5 cm.
Se debe permitir que el pecho recupere completamente su posición normal después de cada compresión y la compresión y la relajación deben durar el mismo tiempo. Durante el regreso de las paredes del tórax la sangre vuelve a llenar el corazón. Si el reanimador no permite que el pecho vuelva a expandirse o vuelva a la posición original después de cada compresión, se reduce el flujo sanguíneo durante la siguiente compresión, ya que el corazón no se habrá llenado adecuadamente de sangre. Intente limitar el número de interrupciones de las compresiones torácicas, cada vez que se interrumpen la sangre deja de circular.
Diversas instituciones internacionales recomiendan una relación compresión-ventilación de 30:2 para todos los reanimadores únicos y todas las víctimas, excepto recién nacidos, desde lactantes hasta adultos,[10] es decir, después de 30 compresiones, abrir la vía aérea y hacer 2 insuflaciones. Para esto se utilizan diversos elementos de barrera y mejora de la maniobra al abrir vías, como la cánula y el reanimador orofaríngeo. Volver a buscar el área del esternón y repetir la secuencia indefinidamente (30:2), sólo se interrumpen las maniobras en caso de que aparezcan signos de circulación: el paciente respire, se mueva o tosa, o en el caso de que el reanimador esté extenuado o de que sea relevado por el Sistema Médico de Emergencias. En caso de que recupere los signos de circulación, el paciente se colocará en posición lateral de seguridad.
Manejo
[editar]Generalidades
[editar]El objetivo inicial de las maniobras de RCP es restablecer la circulación espontánea. Esto se logra implementando las medidas que nos permitan obtener la mejor presión de perfusión coronaria y oxigenación. Hecho el diagnóstico de paro, inconsciencia, ausencia de pulso y apnea, es fundamental establecer el ritmo en el que se encuentra el paciente. Existen cuatro ritmos básicos:
Taquicardia ventricular sin pulso. Fibrilación ventricular. Asistolía. Actividad eléctrica sin pulso. La importancia de establecer con prontitud el ritmo esta íntimamente ligada a la efectividad de las medidas y consecuentemente al pronóstico. Los ritmos de mejor pronóstico son la taquicardia ventricular sin pulso y la fibrilación ventricular. Ambos se manejan igual y en ambos el éxito de la intervención es inversamente proporcional al tiempo que uno retrase la desfibrilación. Dicho de otra manera, mientras más precoz sea la desfibrilación, mayor probabilidad de retorno a circulación espontánea. En un paciente en PCR, nada debe retrasar el diagnóstico del ritmo, ni siquiera el manejo de la vía aérea.
Masaje Cardíaco
[editar]con el masaje cardíaco externo, en el mejor de los casos se logra entre un 5 a un 10% del flujo coronario basal. De gran controversia en las últimas décadas ha sido el mecanismo de flujo que se logra con el masaje. La ecocardiografía transesofágica ha demostrado que con la compresión externa de los ventrículos se logra el cierre de las válvulas aurículo ventriculares (bomba cardíaca) sin embargo algunos elementos de la bomba torácica facilitan el flujo cerebral. Se ha demostrado la existencia de válvulas funcionales en las venas yugulares y subclavias que evitarían la transmisión de presiones positivas intra torácicas a la circulación cerebral manteniendo una gradiente de presión arterio-venosa que facilita el flujo anterógrado. Independientemente de cual sea el mecanismo de flujo y basado en observaciones experimentales, pareciera que la relación óptima para un ciclo compresión-descompresión es de un 50%, siendo la recomendación actual del Consejo Europeo de Reanimación la de mantener una frecuencia de 100 masajes por minuto. Indudablemente que el mejor débito cardíaco y flujo coronario se logra con el masaje cardíaco interno. Este debe reservarse a situaciones puntuales y en manos de personal bien entrenado. Modelos matemáticos, con valores que reproducen la fisiología de un paciente adulto de 70kg. sin deformaciones torácicas, permiten estimar que el débito cardíaco generado por el masaje cardíaco a tórax cerrado es de aproximadamente 1,3L/min y 25mmHg de presión de perfusión sistémica, mientras que la compresión y descompresión activas (Cardiopump AMBU) más el masaje abdominal interpuesto genera 3,1L/min y 58mmHg.
Desfibrilación
[editar]Los monitores desfibriladores actuales, tienen todos la secuencia 1-2-3 claramente especificada:
1= encendido 2= seleccionar la dosis de carga 3= descarga de dosis seleccionada.
El operador maneja la derivación con las paletas inicialmente. Automáticamente se enciende en NO SINCRONIZADO para desfibrilar y que en caso de cardioversión eléctrica debe sincronizarse. El dispositivo de sensibilidad permite aumentar o disminuir la amplitud del registro. (Útil cuando se quiere diferenciar entre una fibrilación ventricular fina y una asistolía) Sea sensible con la piel del paciente y generoso con el gel. Antes de desfibrilar ordene al resto del equipo que se aleje del paciente. Es la medida más efectiva para reanimar un paciente en taquicardia ventricular sin pulso o fibrilación ventricular. Úselo. Vías de Administración de Drogas
La vía de elección es la vía venosa. Si se dispone de un acceso venoso central, este es de elección por la rápida llegada de las drogas al corazón. Si el acceso es periférico, las drogas deben ser "empujadas" con 20 cc de solución fisiológica y el brazo levantado. No usar vías venosas por debajo del diafragma. Ha habido resultados contradictorios con la vía endobronquial pero en general debe usarse de 2 a 2.5 veces la dosis endovenosa y diluidas en 10 a 20 ml de solución salina. Algunos autores continúan preconizando la vía intra cardíaca, pero las complicaciones potenciales de esta técnica ( taponamiento cardíaco, laceración coronaria, necrosis miocárdica y neumotórax) sumado a la necesidad de suspender el masaje mientras se aplica, la contraindican.
Adrenalina
[editar]La epinefrina es una catecolamina endógena con efecto alfa y beta adrenérgico. Es considerada la droga vasoactiva de elección en el paro cardíaco. Varios trabajos experimentales han comparado la epinefrina con otras drogas agonistas "puras" como la fenilefrina, methoxamine y últimamente la vasopresina no observándose mayor diferencia. En los últimos años la dosis de epinefrina de 1mg cada 3-5 minutos ha sido cuestionada. Esta dosificación data de 1963, de las observaciones experimentales y clínicas de Pearson y Redding, en que la mayoría de sus pacientes en fibrilación ventricular, adultos y niños, eran resucitados con dosis de 1mg.
En una reunión de Consenso de la American Heart Association en 1992, con la evidencia disponible se concluyó:
La mortalidad es alta a pesar de la dosis de epinefrina La mayoría de los pacientes que sobrevivieron respondieron a la desfibrilación y por lo tanto no recibieron epinefrina. No se objetivaron efectos deletéreos de las dosis elevadas de epinefrina. Por lo tanto se recomienda una dosis de 1mg cada 3-5 minutos y se sugiere considerar como candidatos para dosis altas ( 5mg o 0,1mg/kg) a aquellos pacientes en los que el régimen estándar fracase.
Antiarrítmicos
[editar]El Consejo Europeo de Resucitación considera que los antiarrítmicos tienen un uso limitado. En relación con la lidocaína, consideran que puede aumentar tanto el umbral como la energía necesaria para una desfibrilación exitosa, asociándose además a un aumento significativo de las asistolías post desfibrilación. Concluyen también que los otros antiarrítmicos como los beta bloqueadores, amiodarona y bretylium, si bien podrían tener efectos teóricos benéficos, no existe suficiente evidencia clínica que avale su uso rutinario.
La AHA(American Heart Association) continúa considerando a la lidocaína y al bretylium como drogas IIa, es decir drogas aceptables, probablemente útiles. Fundamentan esta recomendación en varios trabajos clínicos y experimentales. Quizás uno de los argumentos de mayor peso, sea el hecho de que algunos episodios de aparente fibrilación ventricular refractaria, sean la representación más bien de una rápida recurrencia de la arritmia antes que una persistencia de la misma. Se recomienda usar la lidocaína en un bolo inicial de 1,5mg/kg. Repitiendo cada 3-5 minutos hasta una dosis total de 3mg/kg.
El ARREST Trial (Amiodarone in the Out-of-hospital Resuscitation of Refractory Sustained Ventricular Tachyarrythmias) publicado a fines de este del presente año, randomizó 504 pacientes con PCR en taquicardia ventricular o fibrilación ventricular que no respondieron a tres desfibrilaciones, a Amiodarona 300 mg. o placebo. Los resultados demostraron:
Mayor sobrevida en el grupo tratado con amiodarona. El uso precoz de la amiodarona producía mejor respuesta. El 50% de los que sobrevivieron no quedaron con déficit neurológico. Atropina
Se piensa que durante el paro existe un tono parasimpático elevado como consecuencia de la estimulación vagal producida por la intubación, la hipoxia y acidosis del cuerpo carotídeo. La atropina es el tratamiento de elección en la bradicardia sintomática a dosis de 0,5mg cada 5 minutos según necesidad. Bloquea la acción de la acetil-colina sobre los nodos sinusal y A-V, aumentando la frecuencia cardíaca y la conducción A-V. La asistolía es una arritmia casi siempre fatal y pareciera que la atropina tendría un valor limitado en este contexto. La recomendación es no pasarse de la máxima dosis vagolítica de 3mg o de 0,04mg/Kg. El protocolo de manejo de asistolía que a continuación presentaremos recomienda en el adulto una dosis única inicial de 3mg.
Ambulancia de Soporte Vital Básico (SVB)
[editar]El concepto de Soporte Vital Básico (SVB) se usa también en el ámbito de las emergencias sanitarias. Una ambulancia de soporte vital básico (o de tipo B según la clasificación actual de vehículos sanitarios) es aquella que, en términos generales, atiende las emergencias de menor gravedad, o dicho de otra manera, aquellas emergencias que en principio no requieren asistencia médica.[11][12]
Dotación Personal
[editar]El personal de este tipo de ambulancias es no facultativo.
- 2 Técnico en Emergencias Sanitarias
Éstas ambulancias, en casos puntuales, pueden equiparse con un EAP (Equipo de Atención Primaria), el cual estará formado por médico y enfermero, pasando así a ser un SVA (Soporte Vital Avanzado).
Dotación material
[editar]Éstas ambulancias tienen un equipo material suficiente para atender en primera instancia las urgencias y emergencias sanitarias, pudiendo cambiar el tipo de material según la Comunidad Autónoma a la que pertenece. Principalmente tiene:
- Maletines de primera intervención.
- Desfibrilador Externo Semiautomático (DESA).
- Material de inmovilización para traumatismos.
- Oxigenoterapia.
- Medicación.[nota 1]
Véase también
[editar]- Conducta PAS: Proteger, Avisar y Socorrer
- Soporte vital
Notas
[editar]- ↑ Aunque la ambulancia lleve medicación, los Técnicos en Emergencias Sanitarias no pueden prescribir fármacos. Es necesaria la incorporación del médico y enfermero del Equipo de Atención Primaria para poder administrarlos.
Referencias
[editar]- ↑ del Busto Prado, Francisco; Emilio Moreno Millan (2000). Manual de soporte vital básico (2da edición). Arán Ediciones. ISBN 8486725704.
- ↑ VASCO RAMIREZ, Mauricio. Desfibrilación externa automática (en español). Rev. Col. Anest. [online]. 2006, vol.34, n.2 [cited 2010-04-12], pp. 113-120. ISSN 0120-3347.
- ↑ de-la-Chica R; Colmenero M; et al. «Factores pronósticos de mortalidad en una cohorte de pacientes con parada cardiorrespiratoria hospitalaria». Med Intensiva. 2010;34(3):161–169. doi:10.1016/j.medin.2009.11.003.
- ↑ Ballesteros S; Abecia L; Echevarría E. «Factores asociados a la mortalidad extrahospitalaria de las paradas cardiorrespiratorias atendidas por unidades de soporte vital básico en el País Vasco». Rev Esp Cardiol. 2013; 66(4): 269–274.
- ↑ Calvo C; Rodríguez A; et al. «Recomendaciones de reanimación cardiopulmonar básica, avanzada y neonatal (II) Reanimación cardiopulmonar básica en pediatría». An Esp Pediatr 1999;51:409-416.
- ↑ a b Calvo C; Manrique I; Rodríguez A; López-Herce J. «Reanimación cardiopulmonar básica en Pediatría». An Pediatr (Barc). 2006;65(3):241-51.
- ↑ Carrillo Álvarez A y López-Herce Cid J. «Conceptos y prevención de la parada cardiorrespiratoria en niños.». An Pediatr (Barc). 2006; 65(2):140-6.
- ↑ López-Herce J; García C; et al. «Characteristics and outcome of cardiorespiratory arrest in children.». Resuscitation. 2004;63:311-20.
- ↑ GRUPO DE ESTUDIOS DE ÉTICA CLÍNICA DE LA SOCIEDAD MEDICA DE SANTIAGO. La reanimación cardiorrespiratoria y la orden de no reanimar. Rev. méd. Chile [online]. 2007, vol.135, n.5 [citado 2010-04-10], pp. 669-679 . Disponible en: <http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S0034-98872007000500017&lng=es&nrm=iso>. ISSN 0034-9887. doi: 10.4067/S0034-98872007000500017.
- ↑ a b URBINA-MEDINA, Huníades. Aspectos más destacados en reanimación cardiopulmonar pediátrica: Comité internacional de enlace en guías de reanimación (International Liaison Committee On Resuscitation Guidelines, ILCOR) 2005 Archivado el 4 de marzo de 2016 en Wayback Machine. (en español). Arch Venez Puer Ped. [online]. Dec. 2007, vol.70, no.4 [cited 10 April 2010], p.139-142. ISSN 0004-0649.
- ↑ Gobierno de España. Legislación consolidada (30 de julio de 1987). «Ley 16/1987, de 30 de julio, de Ordenación de los Transportes Terrestres.». BOE-A-1987-17803. Consultado el 2 de diciembre de 2019.
- ↑ Gobierno de España. Disposición derogada (28 de abril de 1998). «Real Decreto 619/1998, de 17 de abril». BOE-A-1998-9964. Consultado el 2 de diciembre de 2019.